第二节 VIN与外阴癌
更新:外阴鳞状上皮内病变
一、外阴鳞状上皮内病变
外阴鳞状上皮内病变——指与HPV感染相关 的临床和病理改变,或有进展为浸润癌潜在风险 的局限于外阴鳞状上皮内 的一组病变。
多见于45岁左右妇女,近年在年轻妇女中有增加趋势。
约50%的患者伴有其他部位的上皮内病变
约38%患者的病变可自行消退
仅2%~4%进展为浸润癌。
VIN分为3级:
VIN Ⅰ级——轻度不典型增生
VIN Ⅱ级——中度不典型增生
VIN Ⅲ级——重度不典型增生
【命名及病理】
2014年世界卫生组织(WHO)女性生殖器肿瘤分类将外阴鳞状上皮内病变分为:
*——低级别鳞状上皮内病变(LSIL)
**——高级别鳞状上皮内病变(HSIL)
***——分化型外阴上皮内瘤变。
其主要病理特征为:
上皮层内细胞有不同程度的增生伴核异型、核分裂增加,排列紊乱 。
*——低级别鳞状上皮内病变(LSIL)
以往旧称:普通型VINⅠ、轻度不典型增生、扁平湿疣、不典型挖空细胞等。
与低危和高危型HPV感染均相关,是HPV感染所致的临床表现和病理改变。
多见于年轻女性,超过30%的病例合并下生殖道其他部位上皮内病变(以宫颈部位最常见) 。
病变常常自行退化,进展为浸润癌的风险极低。
**——高级别鳞状上皮内病变(HSIL)
包括以往所称的VINⅡ(中度不典型增生)、VINⅢ(重度不典型增生)、原位癌、鲍文病、鲍文样不典型增生等。
多发生于绝经前女性, 绝大部分为HPV16型感染所致;
若不治疗进展为浸润癌的风险很高——恶变率高。
复发率高——局部完全切除后的复发率为15%;若切缘受累,则复发率达高50%。
***——分化型外阴上皮内瘤变
以往称为分化型VIN、单纯性原位癌。
和HPV感染无关 ,可能系基因突变所致 。
多发生于老年女性 ,常伴硬化性苔藓、扁平苔藓,有时伴有角化型鳞癌。
一旦发生,常在半年以内进展为浸润癌。
【临床表现】
症状无特异性 ,多表现为外阴瘙痒、皮肤破损及溃疡。
部分患者无症状。
病变可发生于外阴任何部位 ,最常见外阴病变为丘疹、斑点、斑块或乳头状疣,单个或多个,呈灰白、粉红色、少数为略高出皮肤的黑色素沉着,严重者可弥漫状覆盖整个外阴。
【诊断】
确诊需依据病理学检 查——对任何可疑病灶应作多点活组织病理检查,也可在阴道镜下定点活检。
生殖道HPV 检测可协助诊断。
【鉴别诊断】
需与外阴湿疹、外阴白色病变、痣、黑色素瘤、棘皮瘤等疾病相鉴别。
【处理】
治疗目的:消除病灶,缓解症状,阻断浸润癌发生。
制定治疗决策时应综合考虑以下两方面因素,个体化治疗:
①疾病因素:包括患者年龄、症状,病变的位置和大小、病理类型、病变级别;
②治疗方式对外阴形态和功能的影响。
1.LSIL的处理
若无明显症状——可暂不予治疗,定期随访。
有症状者——可选择局部用药
如:咪喹莫特软膏、5-氟尿嘧啶软膏、1%西多福韦。
病灶广泛的年轻患者——激光治疗。
2.HSIL的处理
病灶局限的病变——可采用病灶局部表浅切除术,切缘超过病灶外至少0.5cm 。
较大融合型病灶、病变较广泛、多灶性、尤其疑为浸润癌时——可考虑行外阴皮肤切除术 。
病变累及阴蒂周围或肛周——可采用C0 2 激光消融术 。
3.分化型外阴上皮内瘤变的处理
由于病变会迅速发展为浸润癌——需彻底切除病灶
老年、病灶广泛的患者——可采用单纯外阴切除术
→手术切除范围包括:外阴皮肤及部分皮下组织,不切除会阴筋膜 。
合并外阴浸润癌者——则按外阴癌处理。
【随访】
各类外阴鳞状上皮内病变治疗后均有不同程度的复发率,应定期随访;
复发的高危因素为:高级别病变、切缘阳性、高危HPV持续感染等
二、外阴癌
(一)外阴鳞状细胞癌——最多见
(二)外阴恶性黑色素瘤——恶性程度最高
(三)外阴基底细胞癌——恶性程度最低
(一)外阴鳞状细胞癌
占全部外阴恶性肿瘤的80%~90%
主要发生于绝经后妇女 ,年轻女性发病率有升高趋势。
【发病相关因素】
与以下因素相关:
①人乳头瘤病毒(HPV)感染:40%~60%的外阴癌与HPV感染相关,其中16型感染超过50% ;
②非HPV感染相关病变:如外阴硬化性苔藓、分化型外阴鳞状上皮内瘤变等。
【病理】
大体:癌灶为浅表溃疡或硬结节,可伴感染、坏死、出血,周围皮肤可增厚及色素改变。
镜下:多数外阴鳞癌分化好,有角化珠和细胞间桥。
前庭和阴蒂部位的病灶倾向于分化差或未分化,常有淋巴管和神经周围的侵犯。
【临床表现】
症状:
最常见的症状是外阴瘙痒、局部肿块或溃疡 ,合并感染或较晚期癌可出现疼痛、渗液和出血。
体征:
癌灶以大阴唇最多见 ,其次为小阴唇、阴蒂、会阴、尿道口、肛门周围等。
若已转移至腹股沟淋巴结,可扪及增大、质硬、固定淋巴结。
【转移途径】
直接浸润、淋巴转移较常见,晚期可经血行播散。
1.直接浸润 沿皮肤及邻近黏膜浸润至尿道、阴道、肛门,
晚期可累及膀胱、直肠等、
2.淋巴转移 →腹股沟浅淋巴结 腹股沟深淋巴结
→髂外、闭孔和骼内淋巴结
→腹主动脉旁淋巴结和左锁骨下淋巴结。
3.血行播散 晚期经血行播散至肺、骨等。
外阴癌—— 一般向同侧淋巴结转移
但中线部位的癌灶——常向两侧转移 ,并可绕过腹股沟浅淋巴结直接至腹股沟深淋巴结
外阴后部及阴道下段癌——可避开腹股沟浅层淋巴结而直接转移至盆腔淋巴结。
若癌灶累及尿道、阴道、直肠、膀胱——可直接转移至盆腔淋巴结。
【诊断】
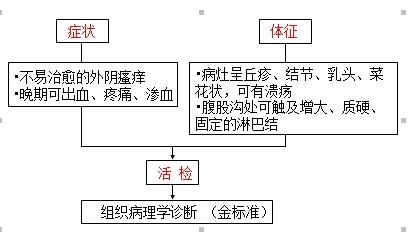
活检取材应有足够的深度,建议包含邻近的正常皮肤及皮下组织,可在阴道镜指引下在可疑病灶部位活检。
【分期】
采用国际妇产科联盟的手术病理分期(FIGO,2009年)
外阴癌FLGO分期(2009年)
|
FlGO |
肿瘤累及范围 |
|
Ⅰ期 |
肿瘤局限于外阴和(或)会阴,淋巴结无转移 |
|
Ⅱ期 |
肿瘤侵犯下列任何部位: |
|
Ⅲ期 |
肿瘤有或无侵犯下列任何部位:下1/3尿道、下1/3阴道、肛门,有腹股沟-股淋巴结转移 |
|
Ⅳ期 |
肿瘤侵犯其他区域(上2/3尿道、上2/3阴道)或远处转移 |
*注:浸润深度指肿瘤邻近最表浅真皮乳头的表皮-间质连续处至浸润最深点
【治疗】
原则:
早期肿瘤——以手术为主
局部晚期肿瘤——手术结合放化疗
转移病例——姑息、对症及支持治疗。
个体化——对早期患者在不影响预后的前提下,尽量缩小手术范围,最大限度保留外阴的正常结构,以提高生活质量。
*手术治疗:
|
早期肿瘤 |
要求手术切缘距离肿瘤边缘至少1cm,深度应达会阴深筋膜(一般2~3cm)。 |
|
ⅠA期——行外阴局部扩大切除术,术后随访即可 | |
|
ⅠB期——根据病灶位置决定术式: |
鉴于腹股沟淋巴结状态对预后的影响,要求在病理报告中描述阳性淋巴结的数量、大小及包膜是否完整或破裂。
|
局部晚期肿瘤 |
腹股沟淋巴结和外阴病灶分步处理。 |
|
肿瘤转移超出盆腔 |
可考虑局部控制或姑息性外照射放疗和(或)全身治疗,或者采用最佳的支持治疗 |
(二)外阴恶性黑色素瘤
(三)外阴基底细胞癌
——是一种局限于真皮层内、生长缓慢的肿瘤
罕见,发病平均年龄70岁。
病灶多位于大阴唇,其次是小阴唇、阴蒂和阴唇系带
可有局部瘙痒或无症状,病灶呈湿疹或癣样改变伴有色素沉着,亦可呈结节状肿物。因症状不典型,诊断常延误。
确诊需作活组织病理检查,应检查全身皮肤有无基底细胞癌。
可行病灶广泛局部切除,手术切缘应距离病变边缘至少1cm,不需行腹股沟淋巴结切除术。
以教材大纲知识点为指导,精作试题,让你备考复习做题一步到位,提高复习效率
在线题库、最新考试动态,网校课程辅导资料获取,加入卫生资格考试交流群:741262248 有专门老师为你解答
有专门老师为你解答
【焚题库】主治医师考试题库【历年真题+章节题库+模拟考生+考前模拟试题】
|
模拟考场 |
主治医师章节练习 |
历年真题 |
每日一练 |
|
免费模拟机考在线测试 |
主治医师章节针对练习专项突破 |
每真题练习实战演练 |
每天10道最新试题 |
| 查看详情 | 查看详情 | 查看详情 |
- 2020-01-172020年妇产科主治医师考试专业实践知识点:输卵管绝育术(适应证)
- 2019-11-252020年妇产科主治医师考试专业实践知识点:宫内节育器
- 2019-11-222020年妇产科主治医师考试专业实践知识点:药物避孕
- 2019-11-192020年妇产科主治医师考试专业实践知识点:不孕症
- 2019-11-182020年妇产科主治医师考试《专业实践》知识点:尿瘘
-
12019-11-252020年妇产科主治医师考试专业实践知识点:宫内节
-
22019-11-222020年妇产科主治医师考试专业实践知识点:药物避
-
32019-11-192020年妇产科主治医师考试专业实践知识点:不孕症
