【本单元内容结构】
孕妇监护和管理
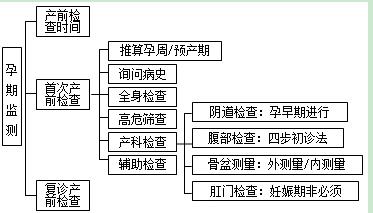
一、产前检查的时间
◇首次产检时间:从确诊早孕时开始;
◇理想产前检查:每4周一次,36周起每周一次

(即:20、24、28、32、36、37、38、39、40周共9次)
◇高危孕妇酌情增加产前检查次数。
二、首次产前检查
首次产前检查内容(孕3个月内)
◆确定孕周、推算预产期
◆询问病史:各种病史…了解孕妇基本健康信息;
◆全身检查:了解孕妇目前健康状况;
◆高危因素筛查:建立高危孕妇管理
◆产科检查:腹部检查、骨盆测量、阴道检查、肛门检查、绘制妊娠图
◆辅助检查:
若初诊已在妊娠中、晚期,则应增加缺失的检查(即不能仅仅是常规的首次产前检查内容)。
(一)推算预产期
EDC(月)=LMP(月)-3(或+9)
EDC(日)=LMP(日)+7(阴历+15)
实际预产期与推算预产期可相差1~2周。
末次月经第一日是2008年6月14日,推算预产期应是2009年
A.3月21日
B.3月22日
C.3月20日
D.3月23日
E.3月24日
『正确答案』A
(二)确定孕龄
按末次月经日期推算。
若忘记末次月经时间,则参考客观指标。
如:早孕反应时间、胎动出现时间、宫高、B超提示等推测目前孕龄。
25岁初孕妇,末次月经2000年3月10日,于2000年10月13日就诊,检查宫底在脐上2横指,枕右前位,胎心率正常,现在应是
A.妊娠满30周,宫底高度符合正常情况
B.妊娠满30周,宫底高度低于正常情况
C.妊娠满31周,宫底高度符合正常情况
D.妊娠满31周,宫底高度低于正常情况
E.妊娠满32周,宫底高度低于正常情况
『正确答案』D
(三)全面体格检查
√发育、营养、身高、体重、步态;
√甲状腺、乳房、四肢、脊柱;
√心肺听诊、肝脾触诊;
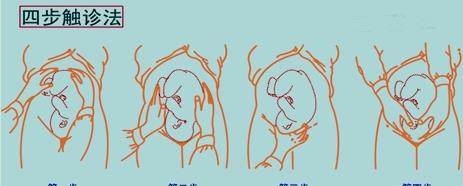
√腹部检查(四步触诊法)
【腹部检查】
视:腹形及大小、有无手术瘢痕、妊娠纹、水肿等;
触:宫底、胎动、胎位
听:胎心;
测:宫高、腹围
一看 二摸 三听 四测
(四)筛查高危因素
高危因素:即影响妊娠结局的危险因素!
高危孕妇管理:登记、转诊(二级以上医疗机构)、专案管理、督促建立母子系统保健手册。
※高危孕妇——条件:
①孕龄<18岁,或>35岁
②有异常孕产史(自然流产≥2次、难产、死产、手术产、或新生儿死亡)
③有并发症(前置、早剥、FGR等)
④有合并症(心脏病、糖尿病、甲亢等)
⑤可能出现难产(狭窄骨盆、胎位异常等)
⑥胎盘功能不良
⑦孕期曾接触有毒有害物质
⑧盆腔肿瘤或曾有盆腔手术史。
(五)产道检查→阴道检查:孕3个月内进行
①阴道情况(有无炎症、畸形)
②宫颈有无异常(可做刮片细胞学检查)
③子宫(大小与孕周是否相符、有无盆腔肿物)
④若24~36周初诊,应同时做盆腔内外测量
⑤若已足月,或已临产初诊:消毒下内诊,行盆腔内测量。
(六)辅助检查
1.完善相关化验
①血常规、尿常规、血型;
②肝肾功能、乙肝表面抗原(若阳性→补查两对半)
③梅毒血清学
④白带检查(真菌、滴虫、淋球菌)
病史、体检异常者,应增加相关检查。
2.B超

3.产前诊断

三、产科复诊检查
产科复诊的目的:监测胎儿生长发育、安危状况;发现母体并发症和合并症;动态筛选高危因素;进行高危管理。
|
产科复诊内容 | |
|
1.询问病史(近期情况) |
6.胎儿安危状况监测 |
1.病史:
自前次检查至今,有无头晕、眼花、水肿,有无阴道出血等情况,胎动情况。
2.一般检查:
测体重、量血压、有无水肿及其它异常。
3.腹部检查:
*四部触诊法:了解胎产式、胎先露、胎儿入盆情况等;测宫高、量腹围、听胎心;
*绘制妊娠图
四步触诊法:
4.骨盆内/外测量(产道检查):
在孕24~36周进行。
|
骨盆平面 |
骨盆径线 |
骨盆测量(cm) |
|
入口平面 |
前后径 |
·骶耻外径(18~20) |
|
横经 |
·髂棘间径(23~26) | |
|
斜径 |
| |
|
中骨盆平面 |
横径 |
·粗隆间径 |
|
前后径 |
| |
|
出口平面 |
横径 |
·坐骨结节(8.5~9.5) |
|
后矢状径 |
·坐骨结节间径+后矢状径<15,可确诊出口狭窄 | |
|
前矢状径 | ||
|
前后径 |
5.肛诊:
时间:妊娠最后一个月;
诊断内容:了解先露部、骶骨弯曲度、坐骨棘间径、坐骨切迹宽度、骶尾关节活动度,并测量骨盆出口后矢状径。
6.胎儿安危监测:
(1)胎动计数:简便、有效!
(2)胎儿电子监测
(3)胎儿生物-物理评分
(1)胎动计数:简便、有效!
*正常值:3~5次/h,不少于30次/12h
*方法:每天早、中、晚各计数1h
*判断:3次胎动计数之和×4=12h胎动数
若≥30,则说明胎儿良好;
若20~30,则应警惕;
若<10次,提示胎儿缺氧,应立即就诊。
(2)胎儿电子监测
*时间:36周起,每周一次;高危孕妇应提前开始监测(32~34周)
*监测项目:
(i)监测胎心率
①胎心率基线
②胎心一过性变化
(ⅱ)预测胎儿宫内储备能力
①无应激试验
②缩宫素激惹试验
(3)胎儿生物物理评分(Manning评分)
——综合监测、综合评分
|
方法 |
项目 |
2分(正常) |
|
·胎儿电子监测 |
·无应激实验 |
≥2次胎动伴胎心音加速≥15bpm,持续≥15秒 |
|
·B超下观察 |
·胎儿呼吸运动 |
≥1次 |
|
·胎动 |
≥3次 | |
|
·肌张力 |
躯干和肢体伸展复屈,手指摊开合拢≥1次 | |
|
·羊水量 |
羊水暗区垂直直径≥2cm |
Manning评分结果判读:
|
分数 |
意义 |
|
· 10分 |
无缺氧依据 |
|
· 8分 |
可能有缺氧,应加强监测 |
|
· 6分 |
可疑有缺氧,复查仍然6分,应结束分娩 |
|
· 4分 |
一定有缺氧,应尽快结束分娩 |
7.孕期宣教:
进行孕期卫生、营养、保健知识的宣传,预约下次复诊日期。
8.辅助检查
(1)定时检查血、尿常规,及时发现高血压、贫血等情况;
(2)糖筛查:妊娠24~26周行50g葡萄糖筛查,用来排查有妊娠期糖尿病的孕妇;
(3)肝功能检查:至少检查一次。
9.产前筛查、产前诊断、遗传咨询
(1)产前筛查
◇概念:是通过简便、经济、少创的检查方法对胎儿出生缺陷和遗传病的筛查。
◇目前筛查内容:唐氏综合征、神经管畸形
◇产前筛查方法:
①母体血清标志物检查:甲胎蛋白(AFP)、
游离β-hCG、妊娠相关血浆蛋白-A
②B超:观察胎儿体表及脏器有无畸形。
(2)产前诊断:
◇简介:产前诊断=宫内诊断=出生前诊断。
◇对象:产前诊断不适用于所有人
①高龄孕妇(≥35岁,或丈夫≥39岁)
②高风险人群:血清学和B超筛查发现染色体异常的人
③与染色体异常有相关信息的人(可疑携带者、家族史、近亲结婚者等)
④不良生育史的人(多次流产死胎、生育过染色体病儿、多发畸形儿等)
⑤怀疑宫内感染或畸形(早期接受过有害物质)
◇产检诊断的方法:
1.影像学检查:B超、X线、核磁、胎儿镜
2.染色体核型分析:利用羊水、绒毛细胞、脐血细胞培养,检测染色体病
3.基因检测:通过获取胎儿细胞,检测DNA(DNA分子杂交法、限制性内切酶法、聚合酶链反应技术等)
4.生化或代谢物检测:
【骨盆测量专题讲解】
〖平面——径线——测量〗
入口平面:前后径(真结合径):约为11cm
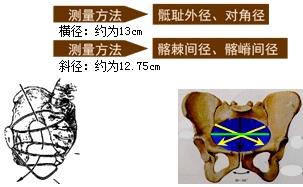
骶耻外径 (正常值18~20cm)
对角径:正常值12.5~13cm
(减1.5~2cm=真结合径:正常值11cm)
①髂嵴间径 正常值25~28cm
②髂棘间径 正常值23~26cm
中骨盆:前后径:约为11.5cm
横径:约为10cm(最小径线)
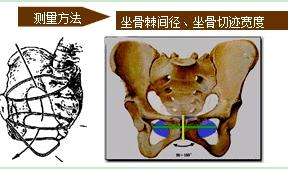
坐骨棘间径: 正常值10cm
坐骨切迹宽度(骶棘韧带宽度):5.5~6cm 或 三横指

坐骨结节间径(出口横径)正常值8.5~9.5cm
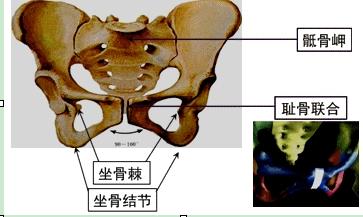
【骨盆测量】
骨盆外测量: 骨盆内测量:
髂棘间径 ·对角径
髂脊间径 ·坐骨棘间径
骶耻外径 ·坐骨切迹宽度
坐骨结节间径(出口横径)
出口后矢状径
耻骨弓角度
|
骨盆平面 |
骨盆径线 |
骨盆测量(cm) |
|
入口平面 |
前后径 |
·骶耻外径(18~20) |
|
横经 |
·髂棘间径(23~26) | |
|
斜径 |
| |
|
中骨盆平面 |
横径 |
·粗隆间径 |
|
前后径 |
| |
|
出口平面 |
横径 |
·坐骨结节(8.5~9.5) |
|
后矢状径 |
·坐骨结节间径+后矢状径<15,可确诊出口狭窄 | |
|
前矢状径 | ||
|
前后径 |
※骨盆径线考点:
入口:前后径:约为11cm (骶耻外径/对角径)
横径:约为13cm (髂棘/脊间径)
斜径:约为12 .75cm
中骨盆:前后径:约为11.5c
横径:约为10cm (坐骨棘间径/坐骨切迹)
出口:前后径:平均值11.5cm
横径:约为9cm (坐骨结节间径/耻骨弓角度)
前矢状径:约为6cm
后矢状径:约为8.5cm (后矢状径)
初产妇,26岁,妊娠39周,估计胎儿体重3600g,坐骨结节间径7cm,出口后矢状径6.5cm,正确的处理措施应为
A.产钳术
B.剖宫产术
C.等待自然分娩
D.静脉滴注缩宫素
E.会阴切开分娩
『正确答案』B
初产妇,26岁,临产6小时胎头未进入骨盆入口,此时测量骨盆最有价值的径线为
A.对角径
B.出口横径
C.坐骨棘间径
D.出口后矢状径
E.骶耻外径
『正确答案』E
30岁初产妇,妊娠40周,宫缩规律,枕左前位,胎心率正常,肛查宫口开大2cm,胎头未衔接,符合本产妇实际情况的骨盆测量数值应是
A.骶耻外径17cm
B.髂棘间径24cm
C.髂嵴间径27cm
D.坐骨棘间径10cm
E.坐骨结节间径8.5cm
『正确答案』A
- 2020-01-172020年妇产科主治医师考试专业实践知识点:输卵管绝育术(适应证)
- 2019-11-252020年妇产科主治医师考试专业实践知识点:宫内节育器
- 2019-11-222020年妇产科主治医师考试专业实践知识点:药物避孕
- 2019-11-192020年妇产科主治医师考试专业实践知识点:不孕症
- 2019-11-182020年妇产科主治医师考试《专业实践》知识点:尿瘘
-
12019-11-252020年妇产科主治医师考试专业实践知识点:宫内节
-
22019-11-222020年妇产科主治医师考试专业实践知识点:药物避
-
32019-11-192020年妇产科主治医师考试专业实践知识点:不孕症
